Неспособность женщины забеременеть – это заболевание, которое возникает из-за нарушений в репродуктивной системе. Нарушения могут произойти на этапе созревания яйцеклетки, ее оплодотворения, прикрепления эмбриона к стенке матки (имплантации) или его последующего развития. В результате женщина не может зачать ребенка в течение длительного времени, даже при регулярном половом контакте без применения контрацепции. Чтобы понять причины бесплодия, необходимо изучить процессы развития яйцеклеток и их оплодотворения. Оба эти процессы очень сложные, и проблемы, приводящие к бесплодию, могут возникнуть на любом из этапов.
Этапы развития яйцеклетки
Ооциты, то есть женские половые клетки, формируются у девочки уже в утробе матери. На этой стадии их называют ооцитами 1-го порядка.
Каждый месяц после начала менструации в яичниках женщины под воздействием гормонов начинают расти около 15-20 тыс. первичных ооцитов. В каждом из них происходит деление (мейоз), и образуются вторичные ооциты. Половые клетки окружены оболочкой из эпителия и соединительной ткани, которая называется фолликулом.
Весь процесс деления проходит только в одной клетке, которая становится доминантным фолликулом. Во время овуляции оболочка разрывается, и созревшая яйцеклетка покидает яичник, попадая в маточную трубу, где она может встретиться со сперматозоидом. Если оплодотворение не происходит в течение суток, яйцеклетка погибает.
Имея недостаток определенных гормонов (фолликулостимулирующего гормона, лютеинизирующего гормона, эстрадиола), женщина может столкнуться с отсутствием овуляции, что препятствует зачатию. Помимо этого, причинами отсутствия овуляции могут быть преждевременное истощение яичников, нервные потрясения, интенсивная физическая нагрузка, потеря веса, генетические факторы или аутоиммунный процесс.
Процесс оплодотворения
Для того чтобы произошло оплодотворение, сперматозоиды должны проникнуть в матку через цервикальный канал после полового акта. Но иногда этот процесс затрудняется из-за наличия полипов, спаек после операций, аномального положения матки или специфического состава слизи в канале.
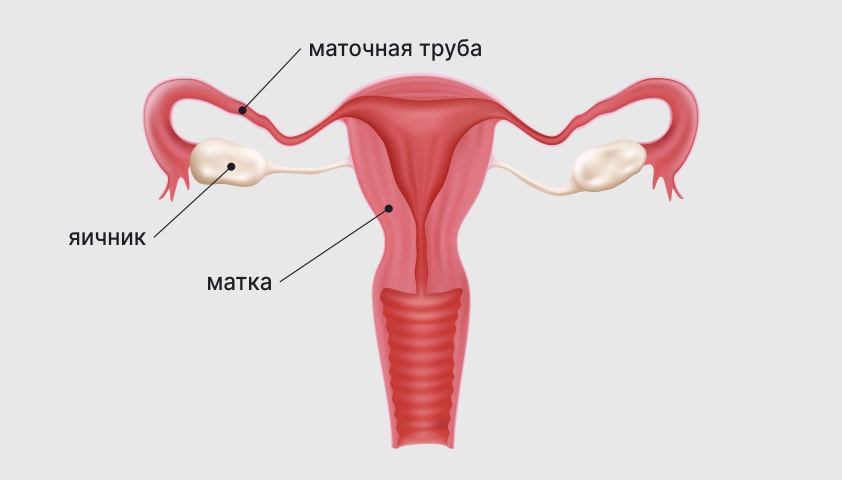
Пути для прохождения сперматозоидов и оплодотворённой яйцеклетки могут быть заблокированы на разных участках
Пройдя через данные участки, сперматозоиды проникают в фаллопиевы (маточные) трубы, которые связаны с маткой и брюшной полостью. Однако они также могут оказаться непроходимыми из-за образования спаек, чаще всего появляющихся в результате воспалительных процессов.
Нарушение овуляции или отсутствие созревшей яйцеклетки также способно препятствовать зачатию. Причиной этого может быть преждевременное истощение яичников или нарушения в работе органов, которые отвечают за выработку гормонов (гипофиза, яичников, надпочечников, щитовидной железы и др.).
Однако успешное оплодотворение не всегда приводит к зачатию. После слияния с сперматозоидом яйцеклетка должна спуститься в матку, но если маточные трубы непроходимы, она не сможет этого сделать. Также из-за воспалительных процессов и других аномалий яйцеклетка не всегда может нормально прикрепиться к стенке матки.
Причины бесплодия
Причины бесплодия могут быть как врожденные заболевания и анатомические особенности, так и инфекции и воспалительные процессы, которые развились в течение жизни женщины.

Проблемой бесплодия сталкиваются 17–24% женщин в России
Основные причины женского бесплодия:
- заболевания, из-за которых в фаллопиевых трубах образуются спайки и развивается непроходимость, — самая частая причина женского бесплодия. Этот процесс могут спровоцировать инфекции, передаваемые половым путем, туберкулез мочеполовой системы, эндометриоз (заболевание, при котором слизистая оболочка, выстилающая полость матки, распространяется за ее пределы);
- аборты и хирургические вмешательства, в результате которых могут образоваться спайки в цервикальном канале, матке. Они мешают нормальному процессу зачатия;
- доброкачественные новообразования матки и яичников: миомы, полипы, кисты. Они затрудняют имплантацию эмбриона и могут стать причиной выкидыша;
- онкологические заболевания и химиотерапия порой становятся причиной временного или неизлечимого бесплодия;
- нарушения в развитии органов репродуктивной системы: недоразвитие матки (гипоплазия), неправильная форма матки, отсутствие матки и влагалища (синдром Рокитанского — Кюстнера);
- гормональные сбои из-за врожденных аномалий или заболеваний эндокринных органов — гипоталамуса, гипофиза, щитовидной железы, яичников и др. Например, при неправильной работе коры надпочечников выделяется чрезмерное количество мужских гормонов, что становится причиной адреногенитального синдрома и бесплодия. А если у женщины нормально не функционируют яичники, количество эстрогена в крови снижается и овуляция не происходит;
- чрезмерный ответ иммунной системы: организм женщины может воспринимать сперматозоидов как патогенные организмы. В таком случае он вырабатывает против них антитела (иммуноглобулины). В результате женщина не может забеременеть, а если зачатие все же произошло, высока вероятность невынашивания плода;
- длительный прием оральных контрацептивов: после их отмены в 1–2% случаев развивается синдром гиперторможения гонадотропной функции гипофиза. При этом у женщины отсутствуют менструация и овуляция;
- стресс, чрезмерные физические и эмоциональные нагрузки могут стать причиной сбоя менструации и овуляции, также они снижают либидо женщины. Все это уменьшает вероятность наступления беременности;
- врожденные хромосомные и генетические аномалии. К первым относят, например, синдром Шерешевского — Тернера, трисомию по Х-хромосоме, синдром Свайера, синдром Мартина — Белл. У девочек с подобными заболеваниями репродуктивная система не развивается нормально, и они не могут забеременеть и выносить ребенка. К генетическим аномалиям относят синдромы Нунан и Каллмана. Из-за молекулярно-генетических нарушений у женщин может повыситься свертываемость крови (это увеличивает риск бесплодия) или нарушиться способность эндометрия к имплантации эмбриона;
- нарушение механизма расхождения хромосом. Яйцеклетки образуются в организме девочки еще до рождения. Они готовятся к делению (то есть хромосомы в них удваиваются), а потом замирают на этой стадии. Дальше яйцеклетки десятилетиями ждут оплодотворения, после которого они смогут продолжить деление. За это время в них накапливаются самопроизвольные «поломки», в результате после 35–40 лет у женщин значительно увеличивается количество яйцеклеток с аномалиями, хромосомы в них не расходятся нормально. Это снижает вероятность зачатия и значительно повышает риск рождения ребенка с хромосомным заболеванием.
Способность женщины к зачатию уменьшается в 2 раза к 30 годам по сравнению с 20-летней возрастной категорией.
Классификация бесплодия
Бесплодие подразделяется на первичное, когда женщина никогда не забеременевала, и вторичное, если у нее была предыдущая беременность.
В МКБ-10 женскому бесплодию присвоен код N97 – “Женское бесплодие (неспособность забеременеть, стерильность женская)”. Это состояние подразделяется на следующие виды:
- Код N97.0 относится к женскому бесплодию, вызванному отсутствием овуляции;
- Код N97.1 обозначает женское бесплодие, связанное с врожденными аномалиями или обструкцией маточных труб;
- Код N97.2 указывает на женское бесплодие, вызванное врожденными дефектами матки или осложнениями при имплантации яйцеклетки;
- Код N97.3 связан с женским бесплодием цервикального происхождения;
- Код N97.4 указывает на женское бесплодие, вызванное мужскими факторами;
- Код N97.8 относится к другим формам женского бесплодия;
- Код N97.9 означает неуточненное женское бесплодие.
К какому специалисту обращаться при проблемах с зачатием
Лечение и диагностика бесплодия проводятся специалистом – акушером-гинекологом. В зависимости от причин заболевания может потребоваться консультация эндокринолога, терапевта, генетика или онколога. Необходимо обследование не только у женщины, но и у её партнёра, чтобы исключить мужской фактор бесплодия. Мужчине рекомендуется обратиться к андрологу или урологу и сдать спермограмму.
Методы диагностики бесплодия
Во время приёма специалист тщательно собирает анамнез. Врач может уточнить следующие моменты:
- какова продолжительность процесса зачатия;
- каковы особенности сексуальной жизни (с какого возраста началась, сколько партнеров);
- есть ли у близких родственников эндокринные заболевания (включая сахарный диабет), гипертонию, тромбоэмболические осложнения, заболевания репродуктивной системы;
- какие отличительные особенности менструаций (возраст начала, продолжительность, болезненность, объем кровопотери);
- были ли ранее беременности, роды, аборты;
- каков возраст и состояние здоровья самой женщины и ее партнера;
- имеют ли женщина и ее партнер хронические заболевания, были ли у нее травмы и операции.
При повседневном осмотре врач обращает внимание на состояние пациентки, оценивая ее кожу, молочные железы и конституцию. Избыточная или недостаточная масса тела может стать причиной бесплодия. При значительном отклонении от нормы врач может порекомендовать диету для достижения оптимального веса. Идеальный индекс массы тела у женщины составляет 19-25 кг/м2.
При проведении гинекологического осмотра врач оценивает состояние внешних половых органов. С помощью гинекологического зеркала он осматривает влагалище и шейку матки, а также выполняет мануальное исследование.
Лабораторная диагностика
Для уточнения диагноза врач может направить пациентку на лабораторные исследования. Прежде всего рекомендуется сдать анализ на возбудителей инфекций, передаваемых половым путем, а также на условно-патогенную генитальную микрофлору.
Для выявления причин бесплодия необходимо пройти анализы на уровень гормонов. Если у женщины есть менструация, то анализы делаются с 2-го по 5-й день цикла. Если менструации нет, то можно сдать анализ в любой день.
Недостаточное количество гормонов щитовидной железы, которые участвуют в многих процессах организма, может привести к нарушению менструального цикла и бесплодию. Поэтому при подобном диагнозе женщине также рекомендуется сдать анализ на уровень тиреотропного гормона (ТТГ).
Использование специализированных методов
Использование специализированных методов помогает уточнить диагноз, выявить новообразования и оценить работу репродуктивной системы.
Исследование ультразвуком малого таза позволяет оценить размер и состояние матки, яичников и других органов, выявить возможные новообразования и патологическое утолщение слизистой оболочки (гиперплазию) или ее наличие вне полости матки (эндометриоз). Также с помощью этого метода можно определить количество антральных фолликулов (зачатков яйцеклетки) – овариальный резерв.
УЗИ фолликулогенеза (развития яйцеклетки и овуляции) позволяет отследить рост доминантного фолликула, оценить работу органов репродуктивной системы и убедиться, что овуляция проходит нормально или, наоборот, выявить сбои в этом процессе.
Магнитно-резонансная томография (МРТ) помогает выявить опухоли, миомы, полипы, эндометриоз, кисты и аномалии развития репродуктивных органов.
Для оценки проходимости маточных труб и матки проводится гистеросальпингография (рентгенодиагностика) или соногистеросальпингография (УЗИ).
В 5-10% случаев, даже при использовании современных методов диагностики, причина бесплодия остается неизвестной
Методы лечения женского бесплодия
Диагностика и лечение женского бесплодия представляют собой сложную задачу, не всегда успешно решаемую. Лечение может включать в себя как консервативные, так и хирургические методы, а также помощь репродуктивных технологий. Выбор метода зависит от причины бесплодия.
Лечение женского бесплодия, вызванного нарушениями овуляции (эндокринное бесплодие)
Ановуляторное бесплодие, вызванное нарушениями в работе эндокринной системы (нередко называемое гормональным бесплодием), может быть результатом различных заболеваний, связанных с производством необходимых для овуляции гормонов и формирования плода. Чаще всего такое состояние связано с синдромом поликистозных яичников, при котором нарушается гормональный баланс у женщины, что препятствует созреванию яйцеклеток. Также возможны гонадотропная недостаточность, дисфункция яичников, опухоли гипофиза или гипоталамуса, а также нарушения функции щитовидной железы.
Обычно, для лечения подобного виду бесплодия, начинают с применения заместительной гормональной терапии. Иногда этого достаточно, чтобы впоследствии произошло естественное зачатие. В случае если этого не происходит, профессионалы используют препараты для стимуляции созревания яйцеклетки. При некоторых заболеваниях (например, яичниковой недостаточности) единственным методом достижения беременности является имплантация оплодотворенной донорской яйцеклетки.
Методы лечения женского бесплодия маточного происхождения
Чаще всего причиной женского бесплодия являются миомы, полипы, спайки, гиперплазия эндометрия и эндометриоз. Для лечения этих проблем чаще всего используют хирургические методы и гормональную терапию. Если после лечения нет беременности, то женщине рекомендуют процедуру экстракорпорального оплодотворения (ЭКО).
Лечение трубного бесплодия у женщин
Чаще всего причиной непроходимости маточных труб являются спайки, обусловленные воспалением или хирургическими вмешательствами. В таких случаях применяются хирургическое вмешательство или ЭКО. Выбор метода зависит от состояния труб, возраста пациентки, других органов репродуктивной системы и общего состояния здоровья её партнёра.
Лечение женского бесплодия цервикального происхождения
Если женщина столкнулась с проблемой бесплодия из-за полипов или других новообразований в цервикальном канале, чаще всего требуется операция для их удаления. В случае, когда беременность не наступает из-за особенностей слизи, препятствующих проникновению сперматозоидов в матку, проводится внутриматочное введение спермы партнера. Если эти методы не приводят к желаемому результату, то женщине назначают вспомогательные репродуктивные технологии.
Лечение бесплодия, вызванного мужским фактором или неясной природой
В обоих случаях обычно используются методы вспомогательных репродуктивных технологий для лечения бесплодия.
Применение вспомогательных репродуктивных технологий
Вспомогательные методы воспроизводства (ВМВ) – это способы лечения бесплодия, при которых все или некоторые этапы зачатия выполняются искусственно, за пределами женского организма. В соответствии с приказом от 31 июля 2020 года № 803н Министерства здравоохранения Российской Федерации «О порядке использования вспомогательных методов воспроизводства, противопоказаниях и ограничениях их применения», к разрешенным на территории России методам ВМВ относятся следующие процедуры:
- Процедура внематочного зачатия;
- Введение сперматозоида в цитоплазму яйцеклетки;
- Замораживание половых клеток, тканей репродуктивных органов и эмбрионов, перевозка половых клеток и (или) тканей репродуктивных органов;
- Использование донорских яйцеклеток;
- Использование донорской спермы;
- Использование донорских эмбрионов;
- Процедура суррогатного материнства;
- Инсеминация спермой партнера или донора.
Эволюция вспомогательных репродуктивных технологий
Страницы истории запечатлены пером известного британского литератора Олдоса Хаксли, который предугадал тенденции в области ЭКО и генной инженерии еще в далеком 1932 году, создав свою антиутопию под названием “О дивный новый мир”. В его вымышленном мире естественное зачатие потеряло свою актуальность: организм доноров подвергается стимуляции, затем происходит сбор яйцеклеток, оплодотворение и помещение эмбриона в специальный контейнер, где происходит его “вынашивание” за 9 месяцев, обеспечивая все необходимые питательные вещества. Принципы, описанные Хаксли, вполне сопоставимы с современными методами ЭКО, где эмбрион переносят в утробу будущей матери только после реальной процедуры.

Удивительно, но писатель Олдос Хаксли впереди своего времени описал процесс ЭКО задолго до его широкого распространения.
Через почти пятьдесят лет после выхода книги “О дивный новый мир” в 1978 году, великобританские врачи Патрик Стептоу и Роберт Эдвардс успешно завершили первую беременность, вызванную методом ЭКО. 25 июля появилась на свет девочка по имени Луиза Джой Браун. На сегодняшний день, согласно данным на 2018 год, в мире родилось более 5 миллионов детей благодаря методам ВРТ.
Экстракорпоральное оплодотворение
ЭКО (экстракорпоральное оплодотворение) является одной из наиболее популярных процедур ВРТ. В России только в 2022 году по ОМС было проведено почти 90 тысяч ЭКО, и каждый год количество подобных процедур растет. ЭКО применяется при лечении большинства случаев бесплодия. Этот метод включает следующие этапы:
- стимуляция яичников при помощи гонадотропного гормона, который стимулирует овуляцию и способствует синтезу эстрогенов и прогестерона. Это позволяет созреть достаточному количеству фолликулов;
- извлечение ооцитов (яйцеклеток) примерно через 30-34 часа после начала стимуляции из яичников. Чаще всего операция проводится трансвагинально под УЗИ-контролем;
- оплодотворение. Для этого отбирают подвижные сперматозоиды из спермы партнера и помещают их в специальную среду с ооцитами. В некоторых случаях применяется инъекция сперматозоида в ооцит;
- культивирование эмбрионов. Из оплодотворенных яйцеклеток формируют зародыши. Эмбриологи контролируют их развитие, оценивают качество и выбирают лучших для переноса в матку;
- перенос эмбрионов в полость матки. После оплодотворения зародыши развиваются несколько дней, затем переносятся в матку. Обычно переносят не более двух эмбрионов, а по медицинским показаниям может быть показан перенос только одного;
- криоконсервация. Оставшиеся эмбрионы, если есть показания, замораживают для последующего переноса, если первая попытка не увенчается успехом.
Используя метод ЭКО, оплодотворение происходит вне организма женщины.
Прогнозы при лечении женского бесплодия
Исход лечения женского бесплодия зависит от причин, опыта врачей, возможностей и оборудования клиники. Нет точной статистики по эффективности различных методов лечения этого состояния. Даже оценки успеха ЭКО в разных источниках сильно отличаются. Считается, что экстракорпоральное оплодотворение у женщин до 35 лет приводит к беременности в 30–40% случаев.
Профилактика женского бесплодия
Существует специфическая профилактика женского бесплодия. Однако, женщина может снизить риск развития заболеваний и состояний, приводящих к бесплодию. Для этого необходимо следовать следующим правилам:
- вести здоровый образ жизни и контролировать вес, так как лишний или недостаточный вес может затруднить зачатие;
- избегать курения, алкоголя и других вредных привычек, увеличивающих риск бесплодия;
- ежегодно посещать гинеколога, следуя его рекомендациям, своевременно лечить инфекции и воспаления;
- отслеживать регулярность менструации и в случае нарушений обратиться к врачу;
- использовать барьерные методы контрацепции, чтобы предотвратить нежелательную беременность, а также инфекции, передаваемые половым путем;
- планировать беременность до 35 лет, поскольку при возрасте старше этого риски увеличиваются как у женщин, так и у мужчин;
- избегать стрессов, излишней психической и физической нагрузки.
Перед планированием беременности супругам рекомендуется выполнить комплексное медицинское обследование, чтобы выявить возможные скрытые заболевания и получить консультацию специалистов. Для естественного зачатия следует поддерживать регулярную сексуальную жизнь: оптимально 3-4 половых акта в неделю. Важно избегать использование лубрикантов, поскольку они могут негативно повлиять на подвижность сперматозоидов. Однако, даже при соблюдении всех рекомендаций вероятность зачатия в один менструальный цикл у абсолютно здоровых партнеров не превышает 20-25%.
Источники
- Женское бесплодие: клинические рекомендации / Минздрав РФ. 2021.
- Зюзикова З.С., Волеводз Н.Н., Григорян О.Р., Дегтярева Е.И., Дедов И.И. Состояние здоровья детей, рожденных в результате применения вспомогательных репродуктивных технологий: позиция эндокринолога // Проблемы эндокринологии. 2018. Т. 64(4). С. 235–243.
- Eskew A.M., Jungheim E.S. История развития методов улучшения in vitro fertilization // Mo Med. 2017. Vol. 114(3). P. 156–159.
- Бесплодие: информационный бюллетень / Всемирная организация здравоохранения. 2023.
- Rebar R.W., Stryker H. Вспомогательные репродуктивные технологии / MSD. 2022.
- Приказ Министерства здравоохранения Российской Федерации от 31 июля 2020 г. №803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».
Ролевые конфликты в паре и их воздействие на шансы на зачатие
В данном разделе мы рассмотрим, как взаимоотношения между партнерами влияют на возможность успешного зачатия. Ролевые конфликты могут оказывать негативное воздействие на фертильность пары, уменьшая вероятность зачатия и усложняя процесс беременности.
| 1. Непонимание и несогласованность ролей: Один из основных факторов конфликтов в паре – непонимание и несогласованность ролей каждого партнера. Если у обоих партнеров нет четкого понимания своей роли в отношениях и в планировании семьи, это может привести к стрессу и напряженности, что негативно скажется на возможности зачатия. |
| 2. Равенство и сотрудничество: Важно помнить, что идеальные отношения в паре основаны на равенстве и сотрудничестве. Если один из партнеров чувствует себя подавленным или недооцененным, это может стать причиной конфликтов, которые в свою очередь могут повлиять на возможность зачатия. |
| 3. Отсутствие общих целей: Если у партнеров нет общих целей и планов на будущее, это также может стать причиной ролевых конфликтов в паре. Недостаток четкого понимания целей и стремлений друг друга может создать разногласия, которые могут препятствовать успешному зачатию. |
Влияние стиля жизни на вероятность зачатия
Правильное питание играет важную роль в поддержании здоровья репродуктивной системы. Питание, богатое витаминами, минералами и антиоксидантами, способствует более успешному зачатию. Важно учитывать, что избыток или недостаток определенных веществ также может негативно сказаться на вероятности зачатия.
- Регулярные физические нагрузки помогают поддерживать здоровый уровень гормонов, что в свою очередь повышает шансы на зачатие. Тем не менее, излишняя физическая нагрузка может привести к дисбалансу и ослаблению репродуктивной функции.
- Стресс также играет важную роль в процессе зачатия. Длительный стресс может вызвать изменения в гормональном балансе, что отрицательно отразится на шансах зачатия.
- Потребление алкоголя, табака и других вредных веществ также снижает вероятность зачатия. Эти вещества могут негативно влиять на сперматогенез и овуляцию, что затрудняет процесс зачатия.
В целом, стиль жизни играет значительную роль в вероятности зачатия. Поддерживая здоровое питание, регулярную физическую активность и управляя стрессом, можно повысить шансы на успешное зачатие и здоровую беременность.
Генетические причины бесплодия
В данном разделе мы рассмотрим важные аспекты, связанные с наследственными факторами, влияющими на вероятность бесплодия у мужчин и женщин. Генетические причины могут играть ключевую роль в возникновении проблем с зачатием и успешным вынашиванием ребенка.
| Одной из главных генетических причин бесплодия является наличие генетических дефектов, которые могут быть унаследованы от родителей. Эти дефекты могут привести к нарушениям в развитии половых клеток или патологиям в процессе оплодотворения. |
| Другим генетическим фактором, способным повлиять на бесплодие, является хромосомная аномалия. Например, у мужчин с синдромом Клайнфельтера часто наблюдается уменьшенное количество сперматозоидов, что затрудняет процесс зачатия. |
| Кроме того, некоторые генетические болезни, такие как цистическая фиброз, муковисцидоз или синдром поликистозных яичников, могут способствовать возникновению проблем с зачатием и беременностью. |
Важно помнить, что генетические причины бесплодия могут быть выявлены с помощью специальных генетических тестов и консультаций у специалистов. При наличии наследственных факторов, влияющих на бесплодие, рекомендуется обращаться к генетикам для проведения необходимых обследований и разработки индивидуального плана лечения.
Видео по теме:
Вопрос-ответ:
Каковы основные причины возникновения женского бесплодия?
Основные причины бесплодия у женщин могут быть связаны с нарушениями репродуктивных процессов, такими как проблемы с овуляцией, заболеваниями яичников, проблемами с маткой или трубами.
Возможно ли успешное лечение женского бесплодия?
Да, во многих случаях женское бесплодие успешно лечится. Лечение может включать в себя применение лекарств, хирургическое вмешательство, искусственное оплодотворение и другие методы, подобранные в зависимости от конкретной ситуации.
Какие методы помогают определить причины бесплодия у женщин?
Для определения причин женского бесплодия могут проводиться различные исследования, такие как анализы гормонов, ультразвуковое исследование, гистеросальпингография и другие. Эти методы помогают выявить возможные проблемы в репродуктивной системе.
Могут ли физические и эмоциональные факторы влиять на вероятность беременности у женщины?
Да, как физические, так и эмоциональные факторы могут повлиять на вероятность беременности у женщины. Стрес, неправильное питание, недостаток физической активности и другие факторы могут оказать отрицательное влияние на репродуктивное здоровье.