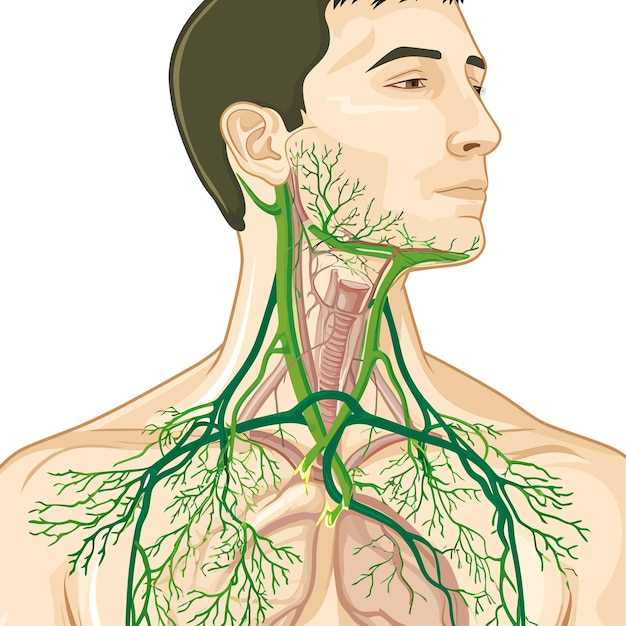
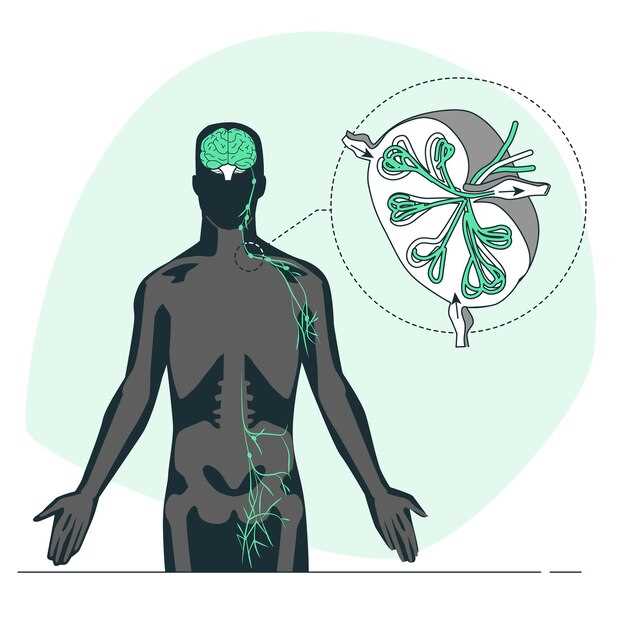
Система лимфатического кровообращения – важная часть сосудистой системы организма. Она включает в себя лимфатические узлы, селезенку, миндалины, капилляры и протоки, по которым циркулирует лимфа – прозрачная жидкость с большим количеством иммунных клеток.
Лимфа выполняет функцию очистки тканей от шлаков, токсинов и микроорганизмов, которые затем выводятся из организма.
Лимфатические узлы представляют собой овальные образования, которые производят фильтрацию лимфы, удаляя болезнетворные микроорганизмы, измененные клетки и токсины, после чего уничтожают их за счет иммунных клеток (лимфоцитов).

В лимфатическом узле сконцентрированы лимфоциты и макрофаги, которые активно борются с аномальными клетками и микроорганизмами.
В организме человека насчитывается около 500 лимфатических узлов, которые распределены по всему телу. Лимфоузлы можно разделить на периферические и глубокие.
Периферические лимфоузлы находятся ближе к поверхности кожи. При некоторых заболеваниях, таких как грипп или ангина, они могут увеличиться в размерах и быть хорошо ощутимы на ощупь.
Периферические лимфатические узлы:
- затылочные,
- заушные,
- передние ушные,
- подбородочные,
- задние шейные,
- передние шейные,
- подчелюстные,
- надключичные,
- яремные,
- подмышечные,
- кубитальные (локтевые),
- паховые,
- подколенные.
Глубокие лимфоузлы расположены в грудной и брюшной полости, а также в мышцах бедра. Они предотвращают распространение возбудителей инфекций из внутренних органов, таких как легкие или органы ЖКТ, по всему организму.
Что такое лимфаденит. Причины лимфаденита
В некоторых ситуациях лимфатические узлы не могут справиться с инфекцией, и иммунные клетки не успевают уничтожить патоген, который оседает в узле и вызывает воспаление, что приводит к развитию лимфаденита.
Лимфаденит возникает из-за заражения узлов болезнетворными микроорганизмами, такими как бактерии или вирусы. Обычно инфекция начинается в поврежденной ткани (например, на раненой коже) или в органе, откуда патогены распространяются по лимфатической системе в узлы.
При избыточном количестве лимфоцитов в узле, контактировавших с болезнетворными микроорганизмами, или самих патогенов, возникает воспаление, на которое реагируют иммунные клетки из других частей организма, активируя всю иммунную систему.
Увеличенные лимфоузлы могут увеличиться и быть видны без пальпации
Воспаление лимфоузлов означает, что иммунная система активно борется с патогенами.
Лимфаденит может начаться на фоне серьезных заболеваний: ангина, отит, дифтерия, скарлатина, грипп, кишечные и мочеполовые инфекции. Кроме того, лимфаденит могут вызвать гнойные раны, фурункулы на коже, а также остеомиелит – инфекция костной ткани.
Чаще всего причиной лимфаденита являются бактерии. Например, стрептококки, стафилококки, пневмококки, кишечная палочка и возбудитель туберкулеза. Также это могут быть вирусы – вирус гриппа, аденовирус и другие.
Поражения лимфатических узлов грибковыми инфекциями редко возникают воспалительный процесс. Обычно грибковый лимфаденит наблюдается только у пациентов с нарушениями иммунной системы (например, ВИЧ) или у людей, принимающих иммуносупрессивные препараты, которые подавляют иммунитет.
Классификация лимфаденита
Лимфаденит разделяется на первичный и вторичный виды. Первичный возникает из-за прямого попадания патогена в лимфоузел, например, через рану на коже. Вторичный лимфаденит развивается, если вредоносные микробы попадают в лимфатическую систему из других органов или тканей и оседают в лимфоузле.
Кроме того, выделяют лимфаденит по характеру течения, фазе, специфике, типу возбудителя и количеству пораженных лимфоузлов.
Виды лимфаденита по характеру течения:
- Острый – с выраженными симптомами, такими как увеличение лимфоузлов, боль и лихорадка;
- Хронический – проходит с менее заметными проявлениями, без сильной боли и повышенной температуры.
Виды лимфаденита по стадиям:
- Катаральный – в районе лимфоузла повышается кровообращение, кожа может покраснеть. В самом лимфоузле увеличивается количество иммунных клеток;
- Гиперпластический, или серозный – ткань лимфоузла увеличивается и наполняется серозной жидкостью, которая выделяется из сосудов во время воспаления;
- Гнойный – клетки лимфоузла начинают отмирать и образуют гной;
- Ихорозный или некротический – происходит гнилостный распад или некроз тканей лимфоузла.
Виды лимфаденита по количеству пораженных лимфоузлов:
- Местный – воспален только один лимфоузел или несколько лимфоузлов в одном месте (например, под челюстью);
- Обобщенный – поражены лимфоузлы в нескольких частях тела или по всему организму.
Типы лимфаденита по возбудителю:
- Бактериальный – вызван стрептококками, стафилококками, пневмококками, кишечной или туберкулезной палочкой и другими бактериями;
- Вирусный – развивается на фоне инфицирования вирусами: вирусом гриппа, аденовирусом, риновирусом;
- Грибковый – может возникнуть при разрастании грибка, например условно-патогенного грибка рода Candida.
Признаки лимфаденита
Главный признак острой инфекции лимфоузлов – увеличение их размеров (лимфаденопатия), покраснение и болезненность при ощупывании. Также отмечается повышение температуры кожи вокруг лимфоузлов – это ощущается при прикосновении.
При развитии гнойного процесса лимфоузел увеличивается, начинает сильно болеть. Без адекватного лечения гнойный процесс может распространиться или прорваться наружу, что значительно ухудшит состояние пациента.
Лимфаденит также сопровождается общими симптомами, которые могут быть связаны не только с воспалением лимфоузла, но и с первичным очагом инфекции. При первичном лимфадените могут возникнуть боль в области раны, гнойничковое образование. При вторичном – кашель, насморк, воспаление слизистых оболочек горла, мышечные боли или другие признаки основного заболевания.
Основные признаки острой формы лимфаденита:
- боль в районе пораженного лимфоузла;
- повышение температуры (выше 38 °C);
- озноб;
- головная боль;
- при воспалении внутренних лимфоузлов или при кишечных инфекциях – тошнота, рвота, диарея;
- ускоренное сердцебиение (тахикардия).
При хроническом лимфадените воспалительный процесс обычно проявляется слабо. Лимфоузлы могут быть увеличены и болезненными, но при этом другие признаки отсутствуют, и пациент чувствует себя удовлетворительно.
Осложнения лимфаденита
Гнойный, ихорозный и некротический лимфаденит могут вызвать осложнения.
Например, проникновение гноя в ткани и органы может привести к сепсису (общему инфекционному процессу) или тромбофлебиту (воспалению и тромбозу кровеносных сосудов).
При возникновении воспаления во внутренних лимфоузлах, находящихся в грудной или брюшной полости, может возникнуть воспаление тканей средостения (медиастинит) или брюшины (перитонит).
Все осложнения лимфаденита могут стать причиной опасности для жизни больного человека. Именно поэтому, при подозрении на лимфаденит рекомендуется немедленно обращаться к врачу.
Диагностика лимфаденита
В первую очередь врач проведет беседу с пациентом. Для него будет важной информация о том, в каких лимфатических узлах произошло воспаление. Например, при гриппе, ОРЗ и ангине могут воспалиться шейные и подчелюстные лимфоузлы, а при ИППП – паховые.
Также врач узнает, как долго сохраняется воспаление и есть ли другие симптомы: наличие лихорадки, озноба, тошноты, нарушения стула, кашля (с сухим или мокрым отхаркиванием, с примесями крови или без).
При возникновении воспаления лимфоузлов в паховой области специалист обязательно спросит о наличии необычных выделений из половых органов, боли при мочеиспускании или во время полового акта.
После этого врач проведет осмотр и пальпацию лимфатических узлов, назначит исследование для оценки общего состояния организма – анализ крови с определением скорости оседания эритроцитов в качестве индикатора воспалительного процесса.
Если помимо лимфаденита присутствуют другие признаки инфекционных заболеваний, врач также может назначить соответствующие исследования на распространенные возбудители.
Например, при ангине и респираторных заболеваниях это могут быть анализы на стафилококки, аденовирусы, а также на грипп или вирус Эпштейна – Барр, который может вызвать развитие инфекционного мононуклеоза.
При подозрении на заболевание мочеполовой системы врач может направить пациента к специалисту урологу, гинекологу, андрологу или венерологу, а также назначить необходимые анализы на инфекции, передаваемые половым путем.
В случае наличия у пациента длительного кашля и затрудненного дыхания рекомендуется провести туберкулиновую пробу, проконсультироваться у фтизиатра, сделать флюорографию или рентген легких, а также сдать анализ крови и мокроты на туберкулез.
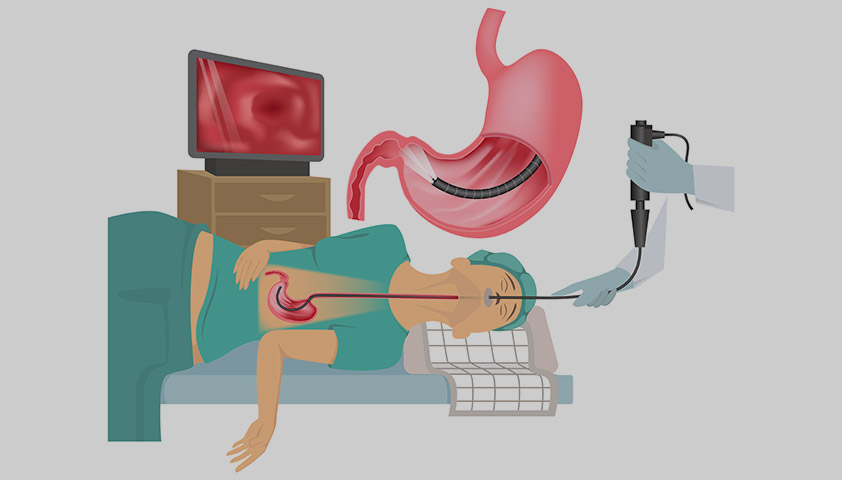
Если же лимфаденит острый или хронический, но без других симптомов, проводят пункцию лимфатического узла для культурального исследования его содержимого. Это поможет определить возбудителя лимфаденита и назначить соответствующее лечение.
Диагностика лимфаденита в глубоких лимфоузлах проводится при помощи УЗИ. Развитие воспаления может быть связано с инфекцией нижних дыхательных путей, кишечника или других органов грудной и брюшной полости. В случае гнойного процесса может понадобиться хирургическое вмешательство.
Для определения степени воспаления и диагностики сепсиса врач назначает анализ на С-реактивный белок – маркер воспаления, а также на прокальцитонин, уровень которого повышается при распространении инфекции по организму.
Методы лечения
Лимфаденит, возникший на фоне инфекционного заболевания (например, ангины или гриппа), обычно не требует специфического лечения на ранней стадии. Он проходит самостоятельно, когда основное заболевание поддается лечению.
При выявлении бактериальной инфекции пациенту назначают антибиотики, на которые чувствителен возбудитель заболевания.
При заражении вирусами специалист может прописать противовирусные препараты. Также возможно использование симптоматического лечения: препараты от боли, жаропонижающие, а также препараты для восстановления стула в случае кишечного заражения. При необходимости врач назначит физиотерапевтические процедуры.
Воспаленные лимфоузлы нельзя трогать, прокалывать или как-либо повреждать самостоятельно.
В случае гнойного лимфаденита может потребоваться вскрытие лимфатического узла, его очищение и дренирование для вывода гноя наружу. При отмирании тканей узел удаляется.
Какому врачу обратиться при лимфадените?
Диагностика лимфаденита проводится терапевтом. При необходимости он может отправить пациента к специалисту-инфекционисту, ревматологу, иммунологу или туберкулезологу. При гнойном процессе направляют к хирургу.
Профилактика лимфаденита и прогноз
Отсутствует специфическая профилактика лимфаденита. Обычно он возникает как осложнение инфекционного заболевания, поэтому необходимо своевременно лечить все бактериальные и вирусные инфекции. Диагноз, подбор эффективных лекарств и оптимальной дозировки помогут врач-терапевт или инфекционист.
Обычно катаральный и гиперпластический лимфаденит проходят вместе с основным заболеванием. В случае гнойного лимфаденита может понадобиться операция: вскрытие гнойного абсцесса, обработка пораженных тканей или удаление лимфоузла при его некрозе.
Для укрепления защиты организма от инфекций рекомендуется регулярно пройти вакцинацию согласно национальному календарю профилактических прививок. График вакцинации можно обсудить с лечащим врачом.
Источники
- Дворецкий Л.И. Лимфаденопатия: от синдрома к диагнозу // РМЖ. 2014. №4. С. 310–314.
- Дворецкий Л.И. Дифференциальный диагноз при лимфаденопатиях. Справочник поликлинического врача. Том 3. М., 2005. С. 238.
- Национальные клинические рекомендации по диагностике лимфаденопатий / Национальное гематологическое общество. 2018.
Факторы риска развития лимфаденита
- Нарушения функционирования иммунной системы.
- Попадание инфекции в организм через поврежденную кожу или слизистую оболочку.
- Несоблюдение правил гигиены и техники безопасности.
- Наличие хронических заболеваний, таких как диабет или ВИЧ-инфекция.
- Недостаточное лечение ран и порезов.
Обращая внимание на эти факторы и принимая меры по их минимизации, можно существенно снизить риск возникновения лимфаденита и обеспечить здоровье лимфатической системы.
Современные методы диагностики лимфаденита
Одним из современных методов диагностики лимфаденита является ультразвуковое исследование. С помощью ультразвуковой волны врач может увидеть структуру пораженных лимфатических узлов, определить их размеры и форму, а также наличие в них воспалительного процесса.
Другим важным методом диагностики лимфаденита является компьютерная томография. Этот метод позволяет получить более детальное изображение пораженных областей, что помогает врачу точно определить степень развития заболевания.
Кровь также может быть использована для диагностики лимфаденита. Проведение анализов на содержание инфекционных агентов и воспалительных маркеров позволяет определить причину возникновения заболевания и выбрать наиболее эффективное лечение.
Возможности профилактики лимфаденита
В данном разделе мы рассмотрим способы предотвращения возможного развития лимфаденита. Профилактика данного заболевания играет важную роль в обеспечении здоровья человека и предотвращении его возможных осложнений.
| 1. | Соблюдение гигиены. Регулярное проведение водных процедур, умывание рук перед едой и после контакта с грязью помогают избежать попадания инфекции в организм. |
| 2. | Профилактика ОРВИ. Правильное проветривание помещений, укрепление иммунитета и прививки помогут избежать инфекций, которые могут привести к развитию лимфаденита. |
| 3. | Избегание травм. При наличии ран, царапин или порезов необходимо обеззаразить их, чтобы избежать попадания инфекции в лимфатические узлы. |
| 4. | Правильное питание. Рациональное питание, богатое витаминами и минералами, поможет поддерживать здоровье иммунной системы и уменьшить вероятность развития лимфаденита. |
Прогноз выздоровления при лимфадените
После проведения современных методов диагностики и установления диагноза лимфаденита, врач может определить прогноз выздоровления. Успешное лечение, включающее в себя применение антибактериальных препаратов, наблюдение специалистов и регулярное проведение процедур, способствует быстрому выздоровлению.
Важным фактором, влияющим на прогноз выздоровления, является также иммунитет пациента. Сильный иммунитет способствует быстрому восстановлению организма и предотвращению возможных осложнений при лимфадените.
Проведение профилактических мер, таких как соблюдение гигиены, укрепление здоровья, регулярные медицинские осмотры, позволяют повысить шансы на полное выздоровление при лимфадените. Соблюдение рекомендаций врача и ответственный подход к лечению также играют важную роль в прогнозе выздоровления.
Таким образом, правильное лечение, укрепление иммунитета и соблюдение рекомендаций специалистов являются ключевыми факторами для успешного выздоровления при лимфадените.
Видео по теме:
Вопрос-ответ:
Зачем нужна лимфатическая система?
Лимфатическая система выполняет ряд важных функций в организме, включая осуществление иммунной защиты, дренаж лишней жидкости и токсинов из тканей, а также транспортировку питательных веществ и жиров.
Какие органы входят в состав лимфатической системы?
Лимфатическая система включает в себя лимфоузлы, селезёнку, миндалины, капилляры и протоки, через которые происходит транспортировка лимфы.
Что такое лимфа и из чего она состоит?
Лимфа – прозрачная жидкость, содержащая воду, электролиты, белки, лимфоциты и другие клетки иммунной системы. Она образуется из интерстициальной жидкости, просачивающейся из кровеносных сосудов в ткани.
Каким образом работает лимфатическая система в организме?
Лимфатическая система отводит лишнюю жидкость из тканей, фильтрует её через лимфоузлы, где происходит очистка и нейтрализация патогенов, и возвращает очищенную лимфу в кровь. Также лимфатическая система играет ключевую роль в иммунном ответе организма.